Fußpilz (Tinea pedis) und Nagelpilz (Tinea unguium oder Onychomykose) sind eine lästige und langwierige Angelegenheit. Dazu kommt, dass in Mitteleuropa beide zu den häufigsten Infektionskrankheiten der Haut zählen. Schätzungen zufolge ist in Österreich immerhin fast ein Drittel der Bevöl-kerung von manifestem Fußpilz mit/ohne Nagelbefall betroffen. Zehennägel sind nicht nur aufgrund des Übertragungsmechanismus der Pilzsporen, z. B. durch unbelebte Oberflächen in Bad- und Gemeinschaftseinrichtungen, sondern auch wegen repetitiver Mikrotraumen durch das Tragen von Schuhen sowie Durchblutungsstörungen öfter betroffen als Fingernägel.
Tinea pedis
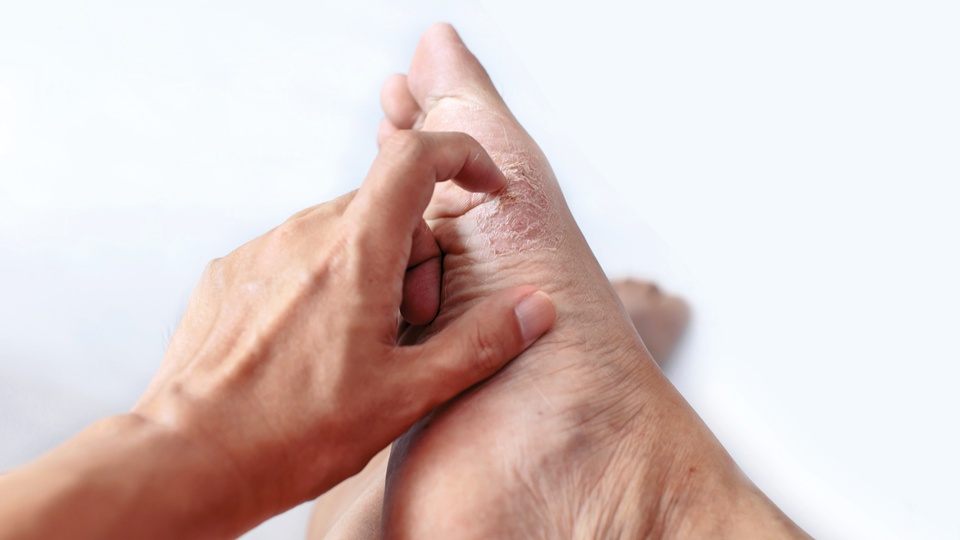
Die Eintrittspforte befindet sich üblicherweise in den Zehenzwischenräumen (Interdigitalräumen), in der Regel zwischen der dritten und vierten oder der vierten und fünften Zehe. Fußpilz zeigt keine Selbstheilungstendenz, weshalb unbedingt eine Behandlung erforderlich ist. Unbehandelt greift die Pilzinfektion nach und nach auf die näheren Nägel über und führt zur schwieriger therapierbaren Onychomykose. Der Fußpilz an sich wird in drei klinisch voneinander abgrenzbare Typen unterteilt:
- interdigitaler Typ: Die Zehenzwischenraum-Mykose ist die häufigste Art des Fußpilzes und zugleich die Form, die einer Selbstmedikation zugänglich ist. Sie präsentiert sich mit geröteter, schuppiger Haut, die oft weißlich verfärbt und aufgequollen ist. Juckreiz und im weiteren Verlauf Rhagaden- oder Bläschenbildung sind möglich.
- squamös-hyperkeratotischer Typ: Die als „Mokassin-Mykose“ bezeichnete Verlaufsform beginnt meist an den Fußsohlen und breitet sich über die Fußränder bis hin zur Ferse aus. Charakteristisch sind die gerötete, entzündete Haut, eine trockene Schuppung und eine verstärkte Verhornung. Reißt die trockene Haut auf, bilden sich schmerzhafte Rhagaden. Dieser Typ kann als trockene Haut fehlinterpretiert werden.
- vesikulös-dishydrotischer Typ: Entzündlich verändertes Fußgewölbe mit in Gruppen stehenden Bläschen und Exanthem. Die Bläschen brechen nach einiger Zeit auf, trocknen ein und können dadurch Spannungsgefühle und/oder Juckreiz verursachen.
Für die Selbstmedikation stehen zahlreiche topische Antimykotika in den unterschiedlichsten Dar-reichungsformen zur Verfügung. Cremes, Salben, Pasten, Gele, Lösungen und Sprays werden in Abhängigkeit des vorherrschenden Hautbildes nach dem Grundsatz „feucht auf feucht“ und „fett auf trocken“ zum Einsatz gebracht. Sprays eignen sich insbesondere für Patienten mit Bewegungsschwierigkeiten, die mit dem Auftragen anderer Topika zu kämpfen haben.
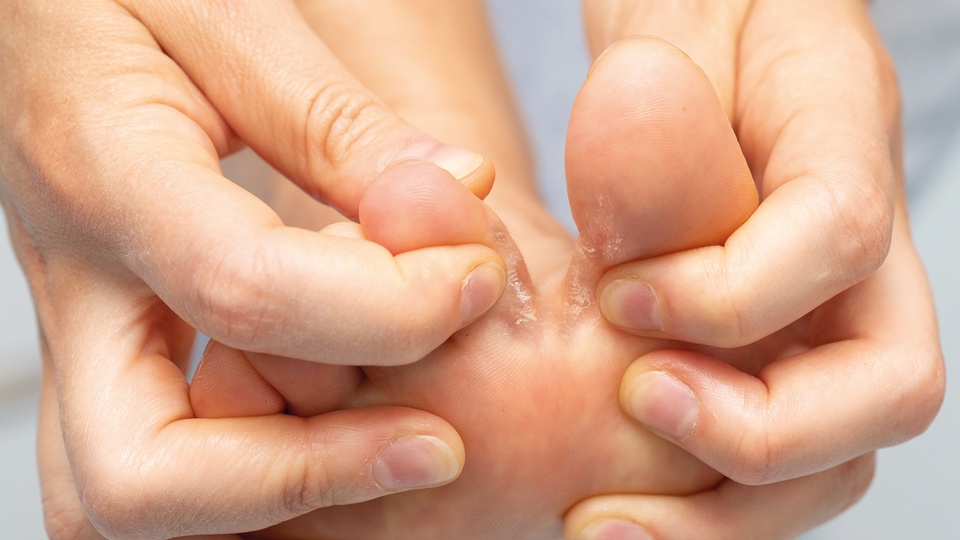
Topische Antimykotika werden in Abhängigkeit des vorherrschenden Hautbildes nach dem Grundsatz „feucht auf feucht“ und „fett auf
trocken“ eingesetzt.
Onychomykose
Ähnlich dem Fußpilz wird auch der Nagelpilz meist durch Dermatophyten ausgelöst – nicht selten durch Übergreifen der Sporen von den infizierten Hautarealen auf die benachbarten Nägel. Obwohl fast immer die Fußnägel befallen sind, kann durch
mangelnde Hygiene und unsauberes Arbeiten der Fußpilz unter Umständen auf die Fingernägel
verschleppt werden. Die Einteilung erfolgt in:
- subungualer Typ: Die Erreger dringen von unterhalb des Nagels (subungual) ein, was zu einem schnellen Befall der Nagelmatrix mit den typischen „yellow streaks“ führt.
- superfizieller Typ: Hier dringen die Erreger von der Nageloberfläche her ein, was – zumindest zu Beginn – eine weißliche Nagelverfärbung nach sich zieht.
- dystrophischer Typ: Die totale Onychodystrophie betrifft den gesamten Nagel und erfordert eine Kombinationstherapie aus systemischen und lokalen Antimykotika.
Typisch für eine Onychomykose ist eine Verfärbung des Nagels, welche normalerweise zunächst im Randbereich auftritt und sich dann langsam zur Mitte hin vorarbeitet. Verminderter Glanz, brüchige und verfärbte Nägel sowie Verdickungen der Nagelmatrix sind gängige Symptome eines Nagelbefalls. Kunden sollten von Anfang an auf die lange Behandlungsdauer (sechs Monate bei Fingernagelpilz, neun bis zwölf Monate bei Fußnagelpilz) aufmerksam gemacht werden. Bei einem Befall von zwei Nägeln und/oder mehr als zwei Drittel der Nagelfläche, einem ausgeprägten Befall des Großzehennagels oder der Nagelmatrix (erkennbar an “yellow streaks“) sind die Grenzen der Selbstmedikation erreicht und ein Arztbesuch erforderlich.
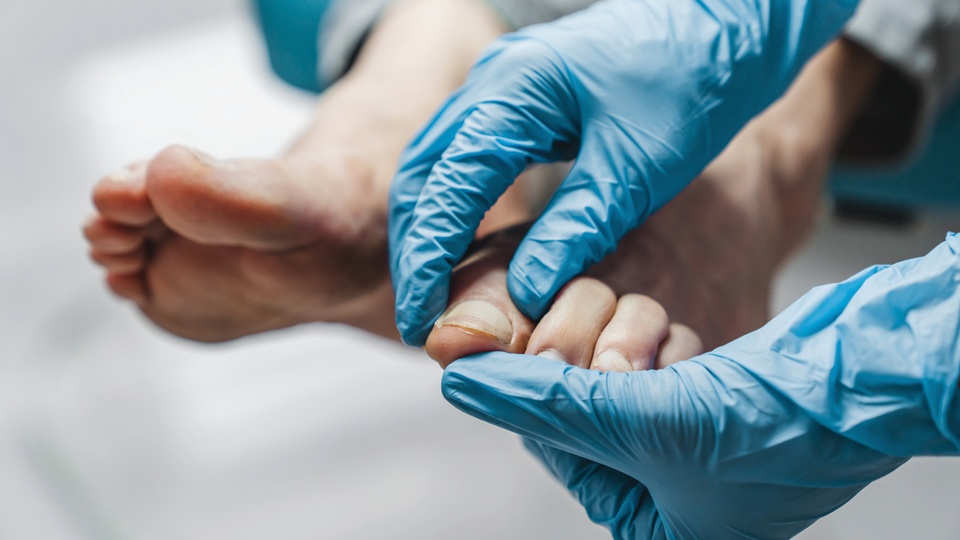
Grenzen der Selbstmedikation
- squamös-hyperkeratotischer Fußpilz
- vesikulös-dishydrotischer Fußpilz
- dystrophische Onychomykose
- mehr als drei Nägel befallen
- mehr als zwei Drittel der Nagelplatte befallen
- Beteiligung der Nagelmatrix
- Hände betroffen
- keine Besserung nach angemessener Behandlungsdauer
- häufige Rezidive
- Schmerzen
- Erosionen
- bakterielle Zweitinfektion
Lokaltherapie
Generell kann für die Lokaltherapie zwischen Allylaminen, Azolderivaten, Hydroxypyridonen, Morpholinen und Harnstoff gewählt werden. Zu den Allylaminen gehören Naftifin, Tolnaftat und Terbinafin. Sie alle hemmen die Ergosterolbiosynthese durch Hemmung der Squalenepoxidase. Außerdem haben sie entzündungshemmende und antibakterielle Effekte, jedoch ein engeres Wirkspektrum verglichen mit den Azolderivaten.
Azole sind sogenannte Breitspektrumantimykotika, welche die Ergosterolbiosynthese durch Angriff am Enzym Lanosterol-Demethylase unter-brechen. Lediglich gegen Schimmelpilze besteht
oftmals eine unzureichende Wirkung. Der zurzeit einzige Vertreter aus der Wirkstoffklasse der Hydroxypyridone ist Ciclopirox, das eine fungistatisch bis fungizide Wirkung durch Hemmung der Aufnahme wichtiger Stoffe in die Pilzzelle und Generierung reaktiver Sauerstoffspezies aufweist.

Das Morpholinderivat Amorolfin besitzt ein gutes Penetrationsvermögen und reichert sich im Haut- und Nagelgewebe an. Die fungistatische Wirkung kommt durch einen Angriff an der Pilzzellmembran zustande. Harnstoff hat grundsätzlich keine antimykotische Wirkung, wird aber in 20- bis 40%iger Konzentration zur atraumatischen Nagelextraktion vor Einleitung einer spezifischen Therapie verwendet. Zu diesem Zweck muss es täglich messerrückendick aufgetragen und zur Okklusion abgedeckt werden (Auflösung des befallenen Nagelanteils). Im Anschluss an die Einwirkzeit wird der gelöste Nagel vorsichtig im warmen Fußbad abgeschabt und die Prozedur so lange wiederholt, bis sämtliche befallene Nagelareale vollständig abgetragen wurden. Darauf schließt sich eine antimykotische Behandlung an. Neben den selektiven Antimykotika gibt es Präparate mit hochkonzentrierter Essigsäure oder Milchsäureethylester.
Schätzungen zufolge ist in Österreich fast ein Drittel der Bevölkerung von manifestem Fußpilz mit oder ohne Nagelbefall betroffen.
Systemtherapie
Eine rezeptpflichtige Systemtherapie ist immer dann notwendig, wenn bereits zu viele Nägel befallen sind oder der Patient von chronisch rezidivierenden Problemen, Schmerzen, Erosionen oder von einem fehlenden Therapieerfolg nach angemessener Anwendungsdauer von OTC-Präparaten berichtet. Mittel der ersten Wahl sind Fluconazol (150 mg/Woche oder 50 mg/Tag für 2–6 Wochen bei Tinea pedis; 150 mg/Woche für 6–12 Monate bei Onychomykose), Terbinafin (250 mg/Tag für 4–6 Wochen bei Tinea pedis; 6–12 Wochen bei Onychomykose) und Itraconazol (200 mg/Tag für 1 Woche bei Tinea pedis; 2 x 200 mg/Tag für 1 Woche, dann 3 Wochen Pause, insgesamt drei Zyklen, bei Onychomykose). Da perorales Itraconazol bei hohem gastralen pH-Wert schlecht resorbiert wird (CAVE: PPI), empfiehlt sich die Einnahme unmittelbar nach einer Mahlzeit mit einem säurehaltigen Getränk (z. B. Cola oder Fruchtsaft).
Des Weiteren sollte wegen des stark ausgeprägten Interaktionspotenzials aller Systemantimykotika
(v. a. CYP3A4, CYP2C9, CYP2C19, CYP2D6) ein Interaktionscheck mit der übrigen Medikation nicht fehlen, um gegebenenfalls Anpassungen vornehmen zu können. Ansonsten ist die Verträglichkeit im Allgemeinen günstig. Potenzielle Nebenwirkungen umfassen Übelkeit, Durchfall, Bauchschmerzen, Erhöhung der Leberwerte und QT-Zeit-Verlängerung. Resistenzproblematiken gegen Dermatophyten, wie sie in vielen Teilen der Welt schon auftreten, sind in Österreich glücklicherweise noch kein Thema.
Topische Wirkstoffe und deren Anwendung(alphabetisch) | |
|---|---|
| Wirkstoff | Anwendung |
| Amorolfin 0,25 % topisch | 1 x tgl. für 2–6 Wochen |
| Amorolfin 5 % wasserfester Nagellack | 1 x pro Woche |
| Bifonazol 1 % | 1 x tgl. für 3 Wochen |
| Ciclopirox 1 % topisch | 2 x tgl. |
| Ciclopirox 8 % wasserfester/ -löslicher Nagellack | wasserfest: 1. Monat jeden 2. Tag, 2. Monat 2 x pro Woche, anschließend 1 x pro Woche wasserlöslich: 1 x tgl. |
| Clotrimazol 1 % | 2–3 x tgl. für 4 Wochen |
| Econazol 1 % | 2 x tgl. für 2–5 Wochen |
| Essigsäure 33 % | 1 x tgl. für mind. 3 Monate |
| Harnstoff 20–40 % | 1 x tgl. okklusiv abdecken, vor erneuter Anwendung abkratzen, je nach Konzentration 7–14 Tage |
| Ketoconazol 2 % | 1 x tgl. für 6 Wochen |
| Miconazol 2 % | Creme: 2 x tgl. für 2–6 Wochen Lösung: 1 x tgl. |
| Milchsäureethylester | 1. Monat 2 x tgl., anschließend 1 x tgl. |
| Naftifin 1 % | 1 x tgl. |
| Terbinafin 1 % | 1 x tgl. für 1 Woche oder Einmalanwendung |
| Tolnaftat 1 % | 1–2 x tgl. für 2–4 Wochen |
(Rezidiv)-Prophylaxe
Fuß- und Nagelpilz haben eine auffallend große Tendenz zu Rezidiven. Besonders gefährlich sind benutzte Gegenstände, die mit infektiösen Hautschüppchen Kontakt hatten. Zu empfehlen ist deshalb auf jeden Fall das Tragen von (Bade-)Schuhen oder Flip-Flops in öffentlichen Duschen, Bädern, Saunen und Hotelzimmern. Schlecht bzw. zu eng sitzendes Schuhwerk sollte gemieden und regelmäßig – am besten täglich – ordentlich ausgelüftet werden. Im Übrigen gehören ebenso Socken und Strümpfe täglich gewechselt und Begleiterkrankungen wie Diabetes optimal eingestellt.

Rauchverzicht und eine ausgewogene, nährstoffreiche Ernährung sind sicher vorteilhaft, nicht nur in Bezug auf die Pilzerkrankung. Ist es schon zu einer Infektion gekommen, sollten einmal benutzte Socken und Handtücher nach dem ersten Gebrauch bei mindestens 60 °C oder mit einem eigens dafür vor-gesehenen Hygienespüler gewaschen werden. Die ergänzende Anwendung von Schuhdesinfektionssprays hilft, die Sporen im Inneren des Schuhwerks abzutöten. B-Vitamine und Mineralstoffpräparate unterstützen und beschleunigen das Nagelwachstum.
Auslöser & Risikofaktoren
Achtung Ansteckungsgefahr!
Die Pilzsporen werden primär von Mensch zu Mensch über infizierte Hautschuppen übertragen und dringen über Mikroverletzungen wie kleine Risse und Schrunden oder stark mazerierte Hautareale in die Haut ein. Gemeinschaftsduschen, Schwimmbäder, Saunen, Fitnesscenter oder etwa der Boden von Hotelzimmern sind damit ein idealer Übertragungsort.
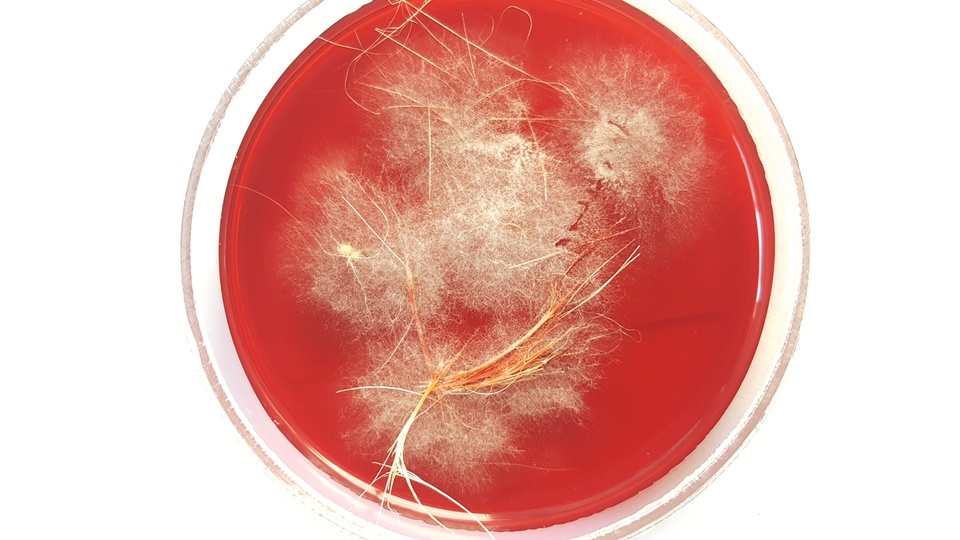
Haupterreger sind Pilze aus der Gruppe der Dermatophyten wie Trichophyton rubrum und T. mentagrophytes, seltener Hefen (v. a. Candida albicans) oder Schimmelpilze (z. B. Scopulariopsis brevicaulis). Sie alle lieben feucht-warme Umgebungen wie sie in Zehenzwischenräumen anzutreffen sind. Die infektiösen Pilzsporen sind teilweise über viele Monate überlebensfähig und in der Lage, auf Böden, Socken, Handtüchern oder in Schuhen zu persistieren. Der Grund, wieso sie die Haut des Menschen besiedeln, ist simpel: Die keratinhaltige Hornhaut dient den Pilzen als mehr oder weniger unerschöpfliche Nahrungsquelle.
Dispositionen
Bekannte Risikofaktoren sind eine erbliche Anlage, bestimmte Erkrankungen, die zu einem geschwächten Immunsystem führen (z. B. Diabetes) oder den Säureschutzmantel der Haut beeinträchtigen (z. B. Psoriasis) bzw. zu Durchblutungsstörungen führen [z. B. periphere arterielle Verschlusskrankheit (pAVK)]. Aber auch immunsuppressive Medikamente, männliches Geschlecht, Tabakkonsum, Fußfehlstellungen oder Laufsportarten („Athlete’s Foot“) werden mit Fuß- und Nagelpilz in Verbindung gebracht. Die Diagnose wird hautärztlich mithilfe der mikroskopischen Untersuchung eines Nativpräparats gestellt. Bei Bedarf kann sich die Anlegung einer Pilzkultur zur spezifischen Erregeridentifikation anschließen. Dieses Vorgehen garantiert darüber hinaus den Ausschluss von etwaigen Differentialdiagnosen wie Psoriasis, Lichenruber (Knötchenflechte), Yellow-Nail-Syndrom (YNS) oder Tumoren.
Quellen
• Bell-Syer, SE., et al.: Oral treatments for fungal infections of the skin of the foot. Cochrane Database Syst Rev. 2002; (2):CD003584
• Crawford, F., Hollis S.: Topical treatments for fungal infections of the skin and nails of the foot. Cochrane Database Syst Rev. 2007; 2007(3):CD001434
• Gupta, AK., et al.: The Growing Problem of Antifungal Resistance in Onychomycosis and Other Superficial Mycoses. Am J Clin Dermatol. 2021; 22(2):149–157
• Gupta, AK., et al.: Topical therapy for toenail onychomycosis: an evidence-based review. Am J Clin Dermatol. 2014; 15(6):489–502
• Kreijkamp-Kaspers, S., et al.: Oral antifungal medication for toenail onychomycosis. Cochrane Database Syst Rev. 2017; 7(7):CD010031
Weitere Quellen auf Anfrage